Les phénomènes de préconditionnement ont ouvert de nouvelles perspectives pour protéger le myocarde contre l'ischémie. Le préconditionnement décrit par Murry en 1986 consiste en une amélioration de la tolérance à l'occlusion coronarienne par de brefs épisodes préalables de suppression du flux (entre 1 et 5 minutes) suivis de périodes de reperfusion (de 1 à 10 minutes). Dans les modèles animaux, la taille de l'infarctus occasionné par le clampage coronarien ultérieur est réduite de 50-80%. La durée de cette protection est de 1 à 3 heures [42,46]. Certains malades décrivent de l'angor au début de l'effort (angor d'échauffement), alors que les efforts subséquents sont asymptomatiques ; il s'agit d'une forme clinique de préconditionnement. Il existe plusieurs types de préconditionnement.
- Préconditionnement ischémique par occlusion itérative de la coronaire (par exemple par le ballon d’angioplastie): 3-5 épisodes d'occlusion de quelques minutes entrecoupés de 5 minutes de reperfusion.
- Préconditionnement pharmacologique : il s’est avéré que certaines substances comme les gaz halogénés, le nicorandil ou la cyclosporine A ont des effets protecteurs similaires lorsqu’elles sont administrées avant l’épisode ischémique.
- Postconditionnement : les occlusions itératives sont également efficaces lorsqu’elles sont appliquées après l’épisode ischémique, sous forme d'alternances de reperfusion – reclampage comme pour le préconditionnement.
- Préconditionnement à distance : l’occlusion artérielle itérative d’un membre par une manchette à pression à la même cadence que précédemment induit une protection contre l’ischémie ultérieure d’autres organes.
Recherche expérimentale
De multiples études expérimentales menées chez de nombreuses espèces de mammifères ont démontré une meilleure récupération fonctionnelle après une période d’ischémie ou une diminution de la taille de l’infarctus après ligature coronaire, lorsque l’ischémie est précédée de clampages itératifs de courte durée ou lorsque les animaux testés sont endormis sous halogénés [5,43,64]. L’halothane, l’isoflurane, le desflurane et le sevoflurane ont tous un effet maximal s'ils sont administrés avant la période d'ischémie et pendant la reperfusion immédiate du myocarde [13]. Cet effet protecteur a été décrit avec quatre catégories d’agents anesthésiques : les halogénés, les opiacés, le xénon et l’hélium [19,54].
Le préconditionnement par les halogénés est lié à plusieurs mécanismes cellulaires partiellement élucidés, mais qui convergent vers deux phénomènes principaux (Figure 24.7) [13,24,45,54,63].
- L’ouverture des canaux potassiques dépendants de l’ATP (KATP) situés sur les membranes des mitochondries et de la cellule ; cette ouverture déclenche un courant potassique repolarisant vers l’intérieur de la cellule. Celui-ci conduit à une diminution de la charge en calcium ionisé (Ca2+) du cytoplasme cellulaire et du cytosol des mitochondries (d’où préservation du fonctionnement mitochondrial). Le NO à faible concentration ouvre également les canaux potassiques.
- La fermeture des canaux de perméabilité des mitochondries (MPTP : mitochondrial permeability transition pore). Normalement fermés, ceux-ci s'ouvrent et relâchent des radicaux libres toxiques (ROS : reactive oxygen species) au sein de la cellule lors de l’ischémie et de la reperfusion. Les ROS provoquent une peroxydation des lipides et des lipoprotéines. L’ouverture des canaux MPTP permet également aux cations de rentrer dans la mitochondrie et d'en modifier le fonctionnement (surcharge calcique, effacement des cristae, déplétion en ATP). Le NO à faible concentration ferme les canaux MTPT, mais il les ouvre à forte concentration.
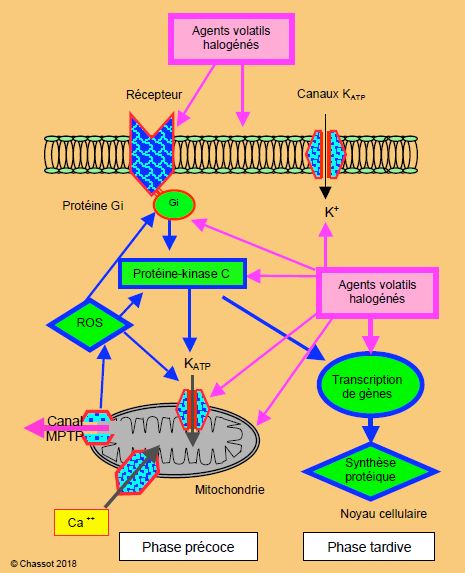
Figure 24.7 : Mécanismes possibles du préconditionnement ischémique par les agents volatils halogénés. Une substance déclenche une cascade de transductions intracellulaires qui aboutit à un effecteur assurant une protection contre les effets de l'ischémie. Les canaux potassiques (KATP) sont fréquemment évoqués pour ce rôle. Les halogénés agiraient par modulation de la protéine G, par stimulation de la protéine-kinase C, par action directe sur les canaux KATP, et par fermeture des canaux MTPT des mitochondries. Produits en petites quantités, les ROS sont cardioprotecteurs, mais sont toxiques en forte concentration. C'est la phase précoce du préconditionnement dont la durée est limitée à 1-2 heures. Une phase tardive liée à la transcription dans les gènes du noyau cellulaire de la synthèse de protéines cardioprotectrices a lieu à 24 heures [d'après références 15, 63].
La protection contre les effets de l'ischémie est attribuée à l'effet de sommation de la baisse du Ca2+ mitochondrial, de la préservation de la fonction des mitochondries, de la régulation des ROS, de la conservation des réserves énergétiques et de l'interférence avec les mécanisme apoptotiques. Ces phénomènes correspondent à la phase précoce de la cardioprotection, dont la durée est limitée à 1-3 heures. Il existe une deuxième phase, tardive, qui survient à 24 heures et dure jusqu'à 3 jours; elle offre moins de protection, et dépend d'un effet sur la transcription des gènes au niveau du noyau cellulaire, qui induit une synthèse de protéines à capacité cytoprotectrice ayant la propriété de moduler l'activation de l'apoptose [15].
Certains facteurs et certaines substances interfèrent négativement avec les mécanismes du préconditionnement.
- L’hyperglycémie abolit l’effet protecteur du préconditionnement, probablement par une inhibition des canaux KATP [31].
- L’effet bénéfique des halogénés disparaît avec l’âge, bien que le myocarde sénescent soit particulièrement sensible à l’ischémie [51].
- Le myocarde en insuffisance ventriculaire ou profondément remodelé par l’hypertrophie ne semble plus réceptif aux effets protecteurs des halogénés [54].
- Le thiopental et la kétamine inhibent le préconditionnement [39,41].
- Le propofol a une action ambivalente et pourrait avoir un effet prédominant anti-préconditionnement [46].
- Les inhibiteurs COX-2, les sulfonylurées, les βbloqueurs et l’aprotinine interfèrent avec le fonctionnement des canaux KATP et bloquent le précondionnement [18,19].
D'autre part, les malades âgés, diabétiques ou hypertendus semblent ne pas bénéficier du préconditionnement; ces comorbidités sont effectivement associées à des altérations dans la phosphorylation des protéine-kinases impliquées dans le fonctionnement des canaux potassiques ou des canaux MTPT, et dans la genèse du NO [24,25,46]. Par ailleurs, certains médicaments ont eux-mêmes un effet cardioprotecteur; c'est le cas des statines, des inhibiteurs de l'enzyme de conversion, des antiplaquettaires et des opiacés. Ces substances introduisent un biais important dans les résultats des études cliniques.
Recherche clinique
En clinique, le préconditionnement s’est révélé être une réalité qui peut modifier le choix des agents d’anesthésie. En effet, l’isoflurane, le desflurane et le sevoflurane présentent un effet protecteur contre l’ischémie myocardique, pour autant que la concentration inspirée soit de 1 - 2 MAC, que la substance soit administrée au moins trente minutes avant l’événement ischémique et pendant au moins 10 minutes [30,63]. L’effet maximal est obtenu avec une administration continue, y compris pendant la CEC [14,33]. En chirurgie de revascularisation coronarienne, l’effet protecteur est cliniquement significatif: la récupération de la fonction myocardique est meilleure et le taux des marqueurs de lésions cellulaires comme la troponine ou le BNP est plus bas chez les malades endormis au sevoflurane, à l'isoflurane ou au desflurane que chez les malades endormis avec des agents intraveineux [36,57,59]; les concentrations postopératoires de TNFa sont également abaissées, ce qui traduit un effet positif sur le syndrome inflammatoire systémique [11,17,28]. La fonction contractile immédiate est mieux préservée, le besoin en agents inotropes est diminué, et le séjour en soins intensifs postopératoires est en général raccourci [14,36]. Cette cardioprotection est observée à un degré nettement moindre dans la chirurgie à coeur battant; la douzaine d'études publiées sur les OPCAB ne donne pas de résultats concluants jusqu'ici [7,21,52].
Les effets sur la morbi-mortalité sont plus discutables, notamment parce que le nombre très faible des évènements mortels et des complications sévères en chirurgie coronarienne simple réclame d'immenses séries de patients et parce que les facteurs confondants sont innombrables en clinique [1,9,43]. La tendance des halogénés à baisser la mortalité en chirurgie de revascularisation coronarienne est cependant appuyée par des études longitudinales multicentriques qui montrent une diminution de mortalité à 1 mois lorsque l’agent halogéné est utilisé pendant toute l’intervention [2,35] et par des études randomisées sur de petits collectifs qui montrent une réduction de l’infarctus et de la mortalité à 1 an [16,20]. Une dizaine de méta-analyses a été publiée à ce jour [44]. Toutes confirment les bénéfices cellulaires des halogénés par rapport à une anesthésie entièrement intraveineuse lors de pontages aorto-coronariens en CEC: baisse des biomarqueurs de l'ischémie (CK-MB, troponines, BNP) et meilleure reprise fonctionnelle immédiate des ventricules [52]. Mais toutes ne trouvent pas d'impact sur la morbidité ni la mortalité des patients [53,61]. Certaines tendent à démontrer que le sevoflurane, l'isoflurane ou le desflurane réduisent les risques d’infarctus de moitié et ceux de décès de 30-70% par rapport aux agents intraveineux [3,33,34,62]. Une des plus récentes atteste une baisse du taux de mortalité (OR 0.55) et de complications postopératoires, particulièrement pulmonaires (OR 0.71) [58].
Si l’effet bénéfique des halogénés est bien démontré en chirurgie cardiaque sous CEC, il n’en est pas de même en chirurgie à cœur battant (OPCAB) et en chirurgie générale. Bien que certains cas de chirurgie vasculaire semblent tirer avantage des volatils par rapport aux agents intraveineux (diminution des troponines postopératoires) [12], aucune étude n'a prouvé d'effet protecteur des halogénés dans le contexte de la chirurgie non-cardiaque [38,58]. Ceci n'est pas illogique, puisque le préconditionnement agit comme un modulateur des effets de l'ischémie/reperfusion; en-dehors du cadre d'un clampage/déclampage coronarien, cet effet spécifique a peu de chance d'apparaître [9]. Par ailleurs, les halogénés agissent favorablement sur la mVO2 et le système sympathique dans le cadre de l'ischémie coronarienne, ce qui biaise les résultats en faveur de ces substances dans tout contexte chirurgical.
Le sevoflurane ayant également un effet protecteur sur la fonction rénale [28], on a cherché s’il existe un préconditionnement pour d’autres organes. On a effectivement pu démontrer un effet analogue sur le foie, le cerveau et le poumon, mais les recherches sont moins avancées que sur le coeur.
Les opiacés stimulants les récepteurs δ ont probablement un effet de préconditionnement [49]. La morphine, par exemple, potentialise l'effet de l'isoflurane [37]. Aux doses utilisées en clinique, aucun des agents intraveineux (propofol, etomidate, midazolam) n’a un effet comparable [8,10]. Les barbiturés et la kétamine ont un effet antagoniste [41,63]. Le propofol possède certaines propriétés cardioprotectrices apparemment différentes de celles des halogénés, ce qui complique singulièrement les comparaisons entre anesthésie sous agents volatils et anesthésie intraveineuse, notamment parce que ses effets propres tendent à contrecarrer ceux des halogénés [27].
Parmi les substances de la pharmacopée cardiologique, le nicorandil (Dancor®) s'est avéré avoir un effet protecteur lors d'angioplastie [6,29,48] ; cette substance augmente la perméabilité des canaux potassiques KATP. Par contre, d'autres substances ont un effet freinateur sur le préconditionnement ; en clinique, elles auront tendance à aggraver les lésions ischémiques. Il s'agit de l’aprotinine, des inhibiteurs COX-2 sélectifs, et des anti-diabétiques oraux (sulfonylurées, glitazones) qui inhibent les canaux potassiques [18,54]. Ces deux dernières catégories de substances, déjà responsables d’une augmentation de mortalité en chirurgie cardiovasculaire, doivent donc être stoppées plusieurs jours avant l'opération chez les ischémiques ; dans le cas du diabète, les sulfonylurées sont remplacées momentanément par de l'insuline.
Les données liées au préconditionnement sont assez touffues et semblent manquer de cohérence, car les résultats dépendent d’une multitude de facteurs qui rendent les études mal comparables : population de malades, localisation et collatéralisation des lésions myocardiques, mode d’administration de l’halogéné, technique d’anesthésie, contrôle hémodynamique, qualité de la cardioplégie, technique chirurgicale, autres agents à effet protecteur, etc [43]. La majorité des études montre néanmoins une nette diminution de la souffrance ischémique myocardique. Toutefois, l’impact clinique de ce bénéfice sur la morbi-mortalité n’est pas encore entièrement prouvé. On est dans une situation identique à celle du pari de Pascal (Blaise Pascal, 1623-1662) : si la protection myocardique offerte par les halogénés est significative, on en bénéficie en les utilisant comme agents pour assurer l’anesthésie, et si elle ne l’est pas, on ne perd rien à employer ces substances plutôt que des agents intraveineux. Même si les évidences cliniques et expérimentales parlent essentiellement pour une amélioration de la reprise fonctionnelle immédiate et pour une diminution des lésions ischémiques cellulaires sans preuve manifeste d’un impact à long terme sur la morbi-nortalité, il est justifié de préférer un halogéné comme agent d'anesthésie pour la chirurgie de revascularisation coronarienne en CEC car on a tout à y gagner [26]. Bien que les données prouvant un impact en chirurgie non-cardiaque soient insignifiantes, il n’est pas interdit d’extrapoler les résultats obtenus en chirurgie cardiaque à la chirurgie générale vu les bénéfices potentiels. En l'état actuel de nos connaissances, on peut donc soutenir que le maintien de l’anesthésie par des halogénés chez le coronarien présente probablement des avantages supérieurs à ses risques, particulièrement en chirurgie de revascularisation et dans certaines catégories de patients.
Postconditionnement
L’interruption de la reperfusion coronarienne par des alternances d’ischémie et de perfusion (3-6 cycles de 30 sec à 1 minute) diminue la taille de l’infarctus résiduel [65,46]. Cet effet mis en évidence dès 1993 est appelé post-conditionnement, bien que ses mécanismes soient peut-être un peu différents de ceux du préconditionnement. Alors que ce dernier n’est praticable que lorsque l’ischémie est programmée au cours d’une intervention, le postconditionnement présente l’intérêt d’agir au cours de la revascularisation qui suit un infarctus, par nature imprévisible : il est facile de rétablir le flux de manière staccato et de procéder à des gonflements et dégonflements répétés du ballon d’angioplastie une fois la coronaire reperméabilisée. Certaines études ont montré une réduction de la taille des lésions en cas de STEMI de cette manière [56,60]. Les premiers essais semblent prometteurs, mais pour l'instant peu consistants [22]. Les résultats cliniques sont également améliorés si un halogéné est administré pendant la période de reperfusion : diminution du taux de troponine I et augmentation de la fonction ventriculaire postopératoire [8,15]. Il est donc possible d’influencer la conséquence de l’ischémie même après l’installation de celle-ci. Ce phénomène renforce l'idée de conduire toute l'anesthésie sous isoflurane, desflurane ou sevoflurane chez les coronariens.
Le mécanisme du postconditionnement est apparemment basé sur les mêmes mécanismes d’ouverture des canaux KATP et de fermeture des pores MPTP, auxquels s’ajoutent un blocage de la contracture post-ischémique (baisse du Ca2+ intracytoplasmique) et l’activation de kinases anti-apoptose [19]. Pour être efficace, l’agent doit être présent dans les secondes qui suivent la reperfusion. D’autres substances ont le même effet : facilitateurs des canaux KATP (nicorandil, adénosine), bloqueur des canaux MPTP (cyclosporine A). Mais les données expérimentales encourageantes avec ces agents peinent à être reproduites en clinique où la situation est beaucoup plus complexe.
Conditionnement à distance
Le précontionnement à distance (Remote ischemic preconditioning) consiste à induire des ischémies brèves et itératives dans une masse musculaire squelettique en vue d’augmenter la résistance d’un autre organe aux lésions de l'ischémie et de la reperfusion [47]. La transmission se fait probablement par le biais de médiateurs neuronaux ou humoraux encore mal identifiés [25]. Quelques études cliniques démontrent le bénéfice de cette technique simple, inoffensive et peu coûteuse. Le gonflement d’une manchette à pression au bras gauche avant la CEC (3-5 épisodes successifs de 5 minutes à 200 mmHg entrecoupés de 5 min de recirculation) diminue le taux de troponine I postopératoire de 17% ainsi que les complications cardiaques (HR 0.35) et la mortalité (HR 0.27) [55]. Cet effet bénéfique est présent lorsque l’anesthésie est conduite sous halogéné (isoflurane) mais il semble absent sous annesthésie intraveineuse au propofol [32]. Malheureusement, deux grands essais cliniques randomisés et contrôlés (ERICCA, 1612 patients, et RIPHeart, 1385 patients) n’ont démontré aucun bénéfice du préconditionnement à distance avant chirurgie cardiaque en CEC sur aucun paramètre examiné (troponine, FA, insuffisance rénale, séjour hospitalier, mortalité) [23,40]. Il est à noter que l'utilisation du propofol est une constante dans toutes les études dont les résultats du conditionnement à distance sont négatifs [46].
Lors d'angioplaste coronarienne en cardiologie, les premières études ont mis en évidence une réduction significative des biomarqueurs (20-30%) et de la taille de l'infarctus résiduel (36%), mais pas d'effet sur la morbi-mortalité [4]. Toutefois, un travail ultérieur sur des patients souffrant de STEMI revascularisés par angioplastie d'urgence a révélé une réduction de moitié du taux d'infarcissement, d'AVC et de mortalité (HR 0.49), particulièrement lorsque l'occlusion coronarienne est totale [50]. Comme la technique ne coûte rien et n'interfère avec aucun traitement, elle est envisageable de routine en préhospitalier chez les malades souffrant d'un syndrome coronarien aigu susceptible d'une revascularisation d'urgence: quelques épisodes de gonflement d'une manchette à pression pendant 5 minutes, espacés de 5 minutes et précédant de 30-45 minutes la reperfusion, sont parfaitement envisageables dans l'ambulance qui amène le patient au cathétérisme [25].
| Préconditionnement |
|
Le préconditionnement est une amélioration de la tolérance à l'ischémie myocardique par de brefs épisodes préalables d'occlusion du flux suivis de périodes de reperfusion: après revascularisation, on note une diminution des biomarqueurs de la souffrance cellulaire (troponine, BNP) et une amélioration de la reprise fonctionnelle ventriculaire. Certaines études révèlent également une diminution de la morbi-mortalité. Un effet protecteur identique est possible avec 4 agents anesthésiques (halogénés, opiacés, xénon, hélium) et certaines substances (nicorandil, cyclosporine); seuls les halogénés ont une activité clinique prouvée. D'autres substances inhibent le préconditionnement: anti-COX2, sulfonylurée, thiopental, kétamine, aprotinine, béta-bloqueurs et probablement propofol. Les patients agés, diabétiques et hypertendus sont peu sensibles au préconditionnement.
Postconditionnement: protection anti-ischémique lorsque les épisodes d'occlusion/reperfusion ne sont administrés qu'à la reperfusion.
Préconditionnement à distance: épisodes itératifs d’ischémie musculaire (manchette à pression gonflée/dégonflée sur un membre) qui diminuent les effets d’une ischémie ultérieure d’autres organes.
En chirurgie de revascularisation coronarienne en CEC, les halogénés améliorent la récupération de la fonction myocardique, minimisent les lésions tissulaires (baisse des troponines) et réduisent le risque d'infarctus; la morbidité et la mortalité pourraient être diminuées. L'effet est maximal si l'halogéné est utilisé tout au long de l'opération, y compris en CEC. L'effet bénéfique du préconditionnement est peu evident dans la revascularisation à coeur battant et inexistent en chirurgie non-cardiaque.
Conclusion clinique: chez le coronarien, le maintien de l’anesthésie par des halogénés présente probablement des avantages de protection myocardique par rapport aux agents intraveineux; ce bénéfice est le plus évident lors de revascularisation coronarienne en CEC.
|
© CHASSOT PG, Juin 2008, dernière mise à jour, Juin 2018
Références
- BETTEX DA, WARNER P, BOSSHART M, et al. Role of sevoflurane in organ protection during cardiac surgery in children: randomized controlled trial. Interact Cardiovasc Thorac Surg 2015; 20:157-65
- BIGNAMI E, BIONDI-ZOCCAI G, LANDONI G, et al. Volatile anesthetics reduce mortality in cardiac surgery. J Cardiothorac Vasc Anesth 2009; 23:594-9
- BIGNAMI E, GRECO T, BARILE L, et al. The effect of isoflurane on survival and myocardial infarction: a meta-analysis of randomized controlled studies. J Cardiothorac Vasc Anesth 2013; 27:50-8
- BREWOOD D, KRANKE P, KULIPERS M, et al. Remote ischemic conditioning to protect against ischemia-reperfusion injury: a systemtic review and meta-analysis. PLoS One 2012; 7:e42179
- CASON BA, GAMPERL AK, SLOCUM RE, HICKEY RF. Anesthetic-induced preconditioning: previous administration of isoflurane decreases myocardial infarct size in rabbits. Anesthesiology 1997; 87: 1182-90
- CHINNAN NK, PURI GD, THINGMAN SKS. Myocardial protection by nicorandil during open-heart surgery under cardiopulmonary bypass. Eur J Anaesthesiol 2006; 24
- CONZEN PF, FISCHER S, DETTER C, PETER K. Sevoflurane provides greater protection of the myocardium than propofol in patients undergoing off-pump coronary artery bypass surgery. Anesthesiology 2003; 99:826-33
- DE HERT SG. Cardioprotection with volatile anesthetics: clinical relevance. Curr Opin Anesthesiol 2004; 17:57-62
- DE HERT S. Cardiac troponins and volatile anaesthetics in on-pump coronary surgery. How much longer do we need to state the obvious? Eur J Anesthesiol 2016; 33:393-5
- DE HERT SG, BROECKE PW, MERTENS E, et al. Sevoflurane but not propofol preserves myocardial function in coronary artery patients. Anesthesiology 2002; 97: 42-9
- DE HERT SG, CROMHEECKE S, TEN BROECKE PW, et al. Effects of propofol, desflurane and sevoflurane on recovery of myocardial function after coronory surgery in elderly high-risk patients. Anesthesiology 2003; 99:314-23
- DE HERT SG, LONGROIS D, YANG H, et al. Does the use of a volatile anesthetic regimen attenuate the incidence of cardiac events after vascular surgery ? Acta Anaesthesiol Belg 2008; 59:19-25
- DE HERT SG, TURANI F, MATHUR S, STOWE DF. Cardioprotection with volatile anesthetics: mechanisms and clinical implications. Anesth Analg 2005; 100:1584-95
- DE HERT S, VAN DER LINDEN PJ, CROMHEECKE S, et al. Choice of primary anesthetic regimen can influence intensive care unit length of stay after coronary surgery with cardiopulmonary bypass. Anesthesiology 2004; 101:9-20
- DE HERT S, VAN DER LINDEN PJ, CROMHEECKE S, et al. Cardioprotective properties of sevoflurane in patients undergoing coronary surgery with cardiopulmonary bypass are related to the modalities of its administration. Anesthesiology 2004; 101:299-310
- DE HERT S, VLASSELAERS D, BARBE R, et al. A comparison of volatile and non volatile agents for cardioprotection during on-pump coronary surgery. Anaesthesia 2009; 64:953-60
- EL AZAAB SR, ROSSEEL PM, DE LANGE JJ, et al. Effect of sevoflurane on the ex vivo secretion of TNF-alpha during and after coronary artery bypass surgery. Eur J Anaesthesiol 2003; 20:380-4
- FORLANI S, TOMAI F, De PAULIS R, et al. Preoperative shift from glibenclamide to insulin is cardioprotective in diabetic patients undergoing coronary artery bypass surgery. J Cardiovasc Surg 2004; 45:117-22
- FRÄSSDORF J, DE HERT S, SCHLACK W. Anaesthesia and myocardial ischaemia/reperfusion injury. Br J Anaesth 2009; 103:89-98
- GARCIA C, JULIER K, BESTMANN L, et al. Preconditioning with sevoflurane decreases PECAM-1 expression and improves one-year cardiovascular outcomes in coronary artery bypass graft surgery. Br J Anaesth 2005; 94:159-65
- GUARRACINO F, LANDONI G, TRITAPEPE L, et al. Myocardial damage prevented by volatile anaesthetics: A multicenter randomized controlled study. J Cardiothorac Vasc Anesth 2006; 20:477-83
- HAHN JY, SONG YB, KIM EK, et al. Ischemic postconditioning during primary percutaneous coronary ontervention. The effects of postconditioning on myocardial reperfusion in patients with ST-segment elevation myocardial infarction (POST) randomized trial. Circulation 2013; 128:1889-96
- HAUSENLOY DJ, CANDILIO L, EVANS R, et al. Remote ischemic preconditioning and outcomes of cardiac surgery. N Engl J Med 2015; 373:1408-17
- HEUSCH G, BOENGLER K, SCHULTZ R. Cardioprotection. Nitric oxide, protein kinases, and mitochondria. Circulation 2008; 118:1915-9
- HEUSCH G, BOTKER HE, PRZYKLENK K, et al. Remote ischemic conditioning. J Am Coll Cardiol 2015; 65:177-95
- HILLIS LD, SMITH PK, ANDERSON JL, et al. 2011 ACCF/AHA Guideline for coronary artery bypass graft surgery: Executive summary. Anesth Analg 2012; 114:11-45
- JAKOBSEN CJ, BERG H, HINDSHOLM KB, et al. The influence of propofol versus sevoflurane anesthesia on outcome in 10’535 cardiac surgical procedures. J Cardiothorac Vasc Anesth 2007; 21:664-71
- JULIER K, DA SILVA R, GARCIA C, et al. Preconditioning by sevoflurane decreases biochemical markers for myocardial and renal dysfunction in coronary artery bypass graft surgery. Anesthesiology 2003; 98:1315-27
- KANEKO T, SAITO Y, HIKAWA Y, et al. Dose-dependent prophylactic effect of nicorandil, an ATP-sensitive potassium channel opener, on intra-operative myocardial ischaemia in patients undergoing major abdominal surgery. Br J Anaesth 2001; 86:332-7
- KEHL F, KROLIKOWSKI JG, MRAOVIC B, et al. Is isoflurane-induced preconditioning dose related? Anesthesiology 2002; 96: 675-80
- KEHL F, KROLIKOWSKI JG, MRAOVIC B, et al. Hyperglycemia prevents isoflurane-induced preconditioning against myocardial infarction. Anesthesiology 2002 ; 96 :183-8
- KOTTENBERG E, THIELMANN M, BERGMANN L, et al. Protection by remote ischemic preconditioning during coronary artery bypass graft surgery with isoflurane but not propofol – a clinical trial. Acta Anaesthesiol Scand 2012; 56:30-8
- LANDONI G, BIONDI-ZOCCAI GGL, ZANGRILLO A, et al. Desflurane and sevoflurane in cardiac surgery: A meta-analysis of randomized clinical rials. J Cardiothorac Vasc Anesth 2007; 21:502-11
- LANDONI G, GRECO T, BIONDI-ZOCCAI G, et al. Anaesthetic drugs and survival: a Bayesian network meta-analysis of randomized trials in cardiac surgery. Br J Anaesth 2013; 111:886-96
- LANDONI G, RODSETH RN, SANTINI F, et al. Randomized évidence for réduction of perioperative mortality. J Cardiothorac Vasc Anesth 2012; 26:764-72
- LIKHVANTSEV VV, LANDONI G, LEVIKOV DI, et al. Sevoflurane versus total intravenous anesthesia for isolated coronary artery bypass surgery with cardiopulmonary bypass: a randomized trial. J Cardiothorac Vasc Anesth 2016; 30:1221-7
- LUDWIG LM, PATEL HH, GROSS GJ, et al. Morphine enhances pharmacological preconditioning by isoflurane. Anesthesiology 2003; 98:705-11
- LURATI BUSE GA, SCHUMACHER P, SEEBERGER E, et al. Randomized comparison of sevoflurane versus propofol to reduce perioperative myocardial ischemia in patients undergoing noncardiac surgery. Circulation 2012; 126:2696-704
- MEHTA SR, YUSUF S DIAZ R, et al. Effect of glucose-insulin-potassium infusion on mortality in patients with acute ST-segment elevation myocardial infarction : the CREATE-ECLA randomized controlled trial. JAMA 2005 ; 293 :437-46
- MEYBOHM P, BEIN B, BROSTEANU O, et al. A multicenter trial of remote ischemic preconditioning for heart surgery. N Engl J Med 2015; 373:1397-407
- MULLENHEIM J, FRADORF J, PRECKEL B, VOLKER T, SCHLACK W. Ketamine, but not S(+)-ketamine, blocks ischemic preconditioning in rabbitt hearts in vivo. Anesthesiology 2001; 94:630-6
- MURRY CE, JENNINGS RB, REIMER KA. Preconditionning with ischemia: A delay of lethal cell injury in ischemic myocardium. Circulation 1986; 74:1124-36
- PAGEL PS. Myocardial protection by volatile anesthetics in patients undergoing cardiac surgery: A critical review of the laboratory and clinical evidence. J Cardiothorac Vasc Anesth 2013; 27:972-82
- PAGEL PS, CRYSTAL GJ. The discovery of myocardial preconditioning using volatile anesthetics: a history and contemporary clinical perspective. J Cardiothorac Vasc Anesth 2018; 32:1112-34
- PRATT PF, WANG C, WEIHRAUCH D, et al. Cardioprotection by volatile anesthetics: new applications for old drugs ? Curr Opin Anesthesiol 2006; 19:397-403
- PRZYKLENK K. Reduction of myocardial infarct size with ischemic "conditioning": physiologic and technical considerations. Anesth Analg 2013; 117:891-901
- PRZYKLENK K, BAUER B, OVIZE M, et al. Regional ischemic "preconditioning" protects remote virgin myocardium from subsequent sustained coronary occlusion. Circulation 1993; 87:893-9
- SAITO S, MIZUMURA T, TAKAYAMA T, et al. Antiischemic effects of nicorandil during coronary angioplasty in humans. Cardiovasc Drug Ther 1995; 9(suppl 2):257-63
- SIGG DC, COLES JA, GALLAGHER WJ, et al. Opioid preconditioning: Myocardial function and energy metabolism. Ann Thorac Surg 2001; 72:1576-82
- SLOTH AD, SCHMIDT MR, MUNK K, et al. Improved long-term clinical outcomes in patients with ST-elevation myocardial infarction undergoing remote ischaemic conditioning as an adjunct to primary percutaneous coronary intervention. Eur Heart J 2014; 35:168-75
- NIECINSKI R, LIU H. Reduced efficacy of volatile anesthetic presconditioning with advanced age in isolated rat myocardium. Anesthesiology 2004; 100:589-97
- STRAARUP TS, HAUSENLOY DJ, ROLIGHED LARSEN JK. Cardiac troponins and volatile anaesthetics in coronary artery bypass graft surgery. Eur J Anaesthesiol 2016; 33:396-407
- SYMONS JA, MYLES PS. Myocardial protection with volatile anaesthetic agents during coronary artery bypass surgery: a meta-analysis. Br J Anaesth 2006; 97:127-36
- TANAKA K, LUDWIG NM, KERSTEN JR, PAGEL PS, WARLTIER DC. Mechanisms of cardioprotection by volatile anesthetics. Anesthesiology 2004; 100:707-21
- THIELMANN M, KOTTENBERG E, KLEINBONGARD P, et al. Cardioprotective and prognostic effects of remote ischaemic preconditioning in patients undergoing coronary artery bypass surgery: a single-centre randomised, double-blind, controlled trial. Lancet 2013; 382:597-604
- THUNY F, LAIREZ O, ROUBILLE F, et al. Post-conditioning reduces infarct size and edema in patients with ST-segment elevation myocardial infarction. J Am Coll Cardiol 2012; 59:2175-81
- TRITAPEPE L, LANDONI G, GUARRACINO F, et al. Cardiac protection by volatile anaesthetics: a multicentre randomized controlled study in patients undergoing coronary artery bypass surgery grafting with cardiopulmonary bypass. Eur J Anaesthesiol 2007; 24:323-31
- UHLIG C, BLUTH T, SCHWARZ K, et al. Effects of volatile anesthetics on mortality and postoperative pulmonary or other complications in patients undergoing surgery. Anesthesiology 2016; 124:1230-45
- VAN DER LINDEN PJ. Cardioprotective effects of volatile anesthetics in cardiac surgery. Anesthesiology 2003; 99:516-7
- XUE F, YANG X, ZHANG B, et al. Postconditioning the human heart in percutaneous coronary intervention. Clin Cardiol 2010; 33:439-44
- YU CH, BEATTIE WC. The effects of volatile anaesthetics on cardiac ischemic complications and mortality in CABG: A meta-analysis. Can J Anaesth 2006; 53:906-18
- ZANGRILLO A, MUSU M, GRECO T, et al. Additive effect on survival of anesthetic cardiac protection and remote ischemic preconditioning in cardiac surgery: a Bayesian network meta-analysis of randomized trials. PLoS One 2015; 10:e0134264
- ZAUGG M, LUCHINETTI E, SPAHN DR, et al. Differential effects of anesthetics on mitochondrial KATP channel activity and cardiomyocyte protection. Anesthesiology 2002; 97:15-23
- ZAUGG M, SCHAUB MC, FOËX P. Myocardial injury and its prevention in the perioperative setting. Br J Anaesth 2004; 93:21-33
- ZHAO ZQ, CORVERA JS, HALKOS ME, et al. Inhibition of myocardial injury by ischemic preconditioning during reperfusion : comparison with ischemic preconditioning. Am J Physiol Heart Circ Physiol 2003 ; 285 :H579-88
