Lors de l'évaluation préopératoire, il n'est pas rare de découvrir une valvulopathie chez des malades de chirurgie générale [7]. Cette situation pose la question d'un éventuel remplacement valvulaire avant de procéder à l'intervention (voir Annexe B).
Environ 5% des patients de > 65 ans souffrent d’une sténose aortique [12]. Or les valvulopathies sténosantes imposent une restriction hémodynamique qui ne permet aucune adaptation du débit cardiaque. Le volume systolique devient fixe, et dépend de la fréquence : la bradycardie diminue linéairement le débit, et la tachycardie freine le remplissage en raccourcissant la diastole (sténose mitrale) ou limite l'éjection en raccourcissement la systole (sténose aortique). Comme le débit est fixe, la pression artérielle dépend étroitement des résistances périphériques.
Sténose aortique
Les critères de sévérité de la sténose aortique sont [2,3] :
- Sténose serrée : surface < 0.6 cm2/m2, gradient moyen > 40 mmHg;
- Sténose modérée : surface 0.6 – 1.0 cm2/m2, gradient moyen 25 - 40 mmHg.
La présence d’une sténose aortique modérée multiplie le risque opératoire par trois; lorsqu'elle est sévère, elle le multiplie par cinq, quelle que soit la catégorie de risque du patient ou le nombre de facteurs de risque associés [8,15]. Le risque opératoire est lié à 6 facteurs différents.
- La sévérité de la sténose;
- La symptomatologie du patient (angor, syncope, dyspnée, insuffisance congestive);
- La présence de coronaropathie associée;
- La présence d'une insuffisance mitrale sévère;
- La fonction et la dimension du VG;
- La gravité de l’opération chirurgicale planifiée.
Lorsqu’elle est symptomatique (angor, syncope et/ou dyspnée), une sténose aortique serrée découverte dans le préopératoire de chirurgie générale doit être corrigée avant de procéder à l’intervention non-cardiaque quelle qu'elle soit [6,9,18]; il est préférable d'utiliser une bioprothèse afin d'éviter les problèmes d'anticoagulation. Lorsqu'elle est asymptomatique, il existe trois cas de figure (Figure 11.31A) [4,5,18].
- L'intervention prévue est majeure (chirurgie de l’aorte abdominale, chirurgie hépato-pancréatique, etc); dans ce cas, il est prudent de prévoir un remplacement valvulaire aortique (RVA) avant la chirurgie non-cardiaque.
- La chirurgie prévue est de type intermédiaire ou mineur: le RVA ne se justifie pas; même si elle est de 15-25%, la morbidité cardiaque est la même que chez les patients qui présentent une sténose mineure-à-modérée. Toutefois, plus la sténose est serrée, plus le risque d'hypotension peropératoire est élevé et plus le contrôle hémodynamique doit être rigoureux.
- La présence d’une dysfonction du VG aggrave le pronostic et renforce l’indication à un RVA préopératoire, mais cette indication est essentiellement basée sur le bénéfice à long terme du malade, car le RVA lui-même affiche une mortalité de 2% en-dessous de 70 ans et de 5% au dessus de 75 ans [3].

Figure 11.31A : Algorithme classique de prise en charge du malade porteur d’une sténose aortique [4,5]. Lorsqu’elle est symptomatique (angor, syncope et/ou dyspnée), une sténose aortique serrée découverte dans le préopératoire de chirurgie générale doit être opérée (remplacement valvulaire) avant de procéder à l’intervention non-cardiaque. Lorsque le patient doit subir une intervention élective majeure (chirurgie de l’aorte abdominale, chirurgie hépato-pancréatique), il est prudent de prévoir un remplacement valvulaire aortique (RVA) en cas de sténose serrée même asymptomatique ; par contre, une chirurgie intermédiaire ou mineure ne justifie pas un RVA préopératoire chez un patient asymptomatique. Dans les RVA à haut risque (mortalité prévisible > 10%), le remplacement en CEC peut être substitué par l’implantation percutanée ou transapicale d’une prothèse valvulaire montée dans un stent (TAVI). La présence d’une dysfonction du VG aggrave le pronostic et renforce l’indication à un RVA préopératoire. En cas de coronaropathie associée, on procède à des PAC simultanément au RVA. Si l’intervention est vitale ou urgente, on procède à la chirurgie générale sous cardioprotection d’aspirine et éventuellement de β-bloqueur s’il y a une indication, et sous couvert d'une prise en charge spécifique (anesthésie comme pour un RVA, monitoring avec ETO, Swan-Ganz, etc).
En effet, le RVA lui-même présente des risques et une mortalité qui lui sont propres (2-5%) [13]. Si la mortalité prévisible est > 5-10%, il peut être judicieux de remplacer l'opération en CEC par une implantation valvulaire par cathétérisme, ou TAVI (transcatheter aortic valve implantation), qui se conduit par voie trans-apicale ou trans-fémorale (voir Chapitre 10, Implantation valvulaire aortique). La valvuloplastie aortique par dilatation au ballon donne des résultats décevants dans les sténoses dégénératives et/ou calcifiées chez l'adulte âgé. En cas de coronaropathie associée, on procède à des PAC simultanément au RVA, ou à une angioplastie percutanée (PCI) synchronisée avec le TAVI [3]. Par ailleurs, traiter d'abord la valve aortique retarde considérablement l'intervention non-cardiaque, ce qui peut présenter un risque en soi en cas d'anévrysme en voie de rupture, de néoplasme envahissant ou de lésion orthopédique invalidante.
Avec les progrès de la prise en charge anesthésique basée sur un contrôle hémodynamique rigoureux, les dernières études comparatives entre porteurs de sténose aortique serrée et malades sans sténose tendent à montrer que les résultats de la chirurgie non-cardiaque sans RVA préalable sont acceptables, même si le risque est plus élevé [1,17]. Les porteurs de sténose serrée ont davantage de complications cardiaques (18.8% versus 10.5%), surtout liée à la décompensation ventriculaire, mais la mortalité à 30 jours est peu modifiée par rapport aux contrôles: patients symptomatiques 5.9% versus 3.1%, patients asymptomatiques 3.3% versus 2.7% [17]. Ces valeurs sont superposables à celles de la chirurgie à risque élevé et à risque intermédiaire dans la population générale. Du fait de ces bons résultats, il est proposé de restreindre le RVA aux malades symptomatiques. La chirurgie non-cardiaque intermédiaire et majeure peut être conduite sans danger excessif chez les porteurs de sténose aortique serrée asymptomatiques. Si la mortalité prévisible du RVA est supérieure à 5%, il peut être préférable de procéder directement à la chirurgie non-cardiaque, selon son risque, en prenant soin de conduire l'anesthésie sous monitorage invasif et contrôle strict de l'équilibre hémodynamique. Le TAVI (implantation valvulaire aortique sur cathétérisme par voie trans-apicale ou trans-fémorale) présente lui-même un risque opératoire de 5-8% (Figure 11.31B) [13,16].
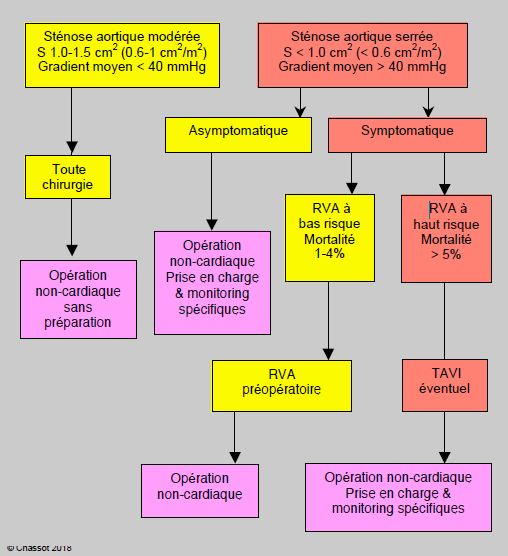
Figure 11.31B : Algorithme de prise en charge du malade porteur d’une sténose aortique selon les propositions récentes [1,17]. La chirurgie non-cardiaque intermédiaire et majeure peut être conduite sans danger excessif chez les porteurs de sténose aortique serrée asymptomatique. Le RVA préopératoire est indiqué chez les malades symptomatiques si sa mortalité prévisible est basse (1-4%). Si elle est supérieure à 5%, il peut être préférable de procéder à la chirurgie non-cardiaque, selon son risque. Le TAVI (implantation valvulaire aortique sur cathétérisme par voie trans-apicale ou trans-fémorale) présente lui-même un risque opératoire de 5-8%.
Sténose mitrale
L’attitude générale est identique pour une sténose mitrale. Une sténose serrée (S < 0.6 cm2/m2) accompagnée d’une hypertension pulmonaire (PAP systolique > 50 mmHg) et/ou de symptômes cliniques commande un remplacement valvulaire ou une valvuloplastie percutanée en préopératoire. Une sténose serrée asymptomatique avec une PAPsyst < 50 mmHg permet la chirurgie non-cardiaque; toutefois, il est préférable de procéder à un RVM avant une chirurgie majeure [18].
Le contrôle de la fréquence cardiaque est primordial ; en cas de FA et/ou de dilatation massive de l’OG, l’anticoagulation est requise à cause de la stagnation sanguine dans l’oreillette et du risque de thrombus.
Insuffisance valvulaire
Contrairement aux sténoses, une insuffisance valvulaire est moins contraignante: elle représente une surcharge de volume et n'impose pas de restriction au débit cardiaque, car les ventricules sont de bonnes pompes-volume. La chirurgie générale n’est pas contre-indiquée en cas d’insuffisance valvulaire mitrale (IM), aortique (IA) ou tricuspidienne (IT), même majeure, pour autant qu’elle n’entraîne pas de décompensation ventriculaire ni de symptômes cliniques au repos. Chez les patients symptomatiques avec dysfonction ventriculaire (FE < 0.30), seule la chirurgie vitale est possible [2,18]. L’adéquation hémodynamique est maintenue par une postcharge basse et un soutien inotrope positif; il faut éviter la bradycardie et l’augmentation des RAS. Toutefois, la mortalité en cas d’insuffisance aortique est plus élevée (9%) qu’en cas d’insuffisance mitrale (2%) [6].
La découverte d'une insuffisance valvulaire doit générer deux questions chez l'anesthésiste:
- Quelle est l'importance de la régurgitation ? Seule une insuffisance sévère présente des risques significatifs, par ordre croissant: IT < IM < IA.
- Quel est son mécanisme ? Une IM fonctionnelle traduit une pathologie ventriculaire sous-jacente potentiellement dangereuse, alors qu'une IM organique (prolapsus, RAA) est une affection stable.
La fraction régurgitée maximale supportée chroniquement par le VG sans décompenser est de 40% pour l'IM et de 30% pour l'IA. Cette dernière est l'insuffisance la plus dangereuse, car la pression de remplissage du ventricule est bien plus élevée que dans l’IM ou l’IT, puisqu'il s'agit de la pression artérielle diastolique. En chirurgie générale, les malades souffrant d'IA modérée-à-sévère présentent une morbi-mortalité cardiaque trois fois plus élevée que la population standard [10].
Prothèse valvulaire
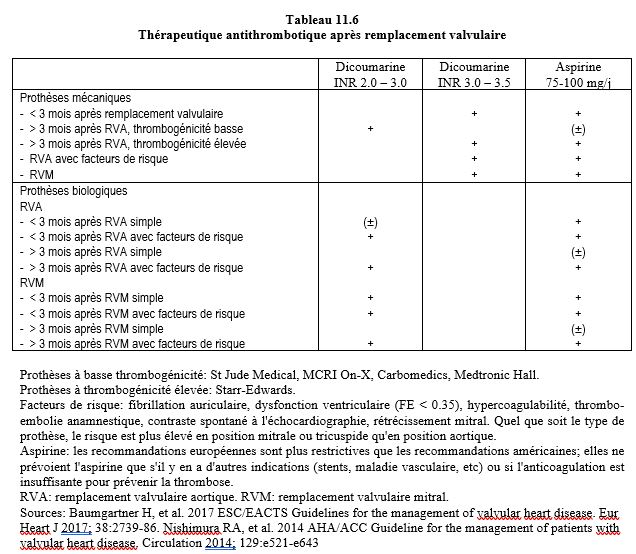
La présence d'une prothèse valvulaire soulève deux problèmes: la gestion de l'anticoagulation et la prophylaxie de l'endocardite. Après pose de prothèse mécanique, une anticoagulation complète est requise à vie, alors qu’après une prothèse biologique, l’anticoagulation n’est nécessaire que pendant 3 mois (voir Tableau 11.6). L’aspirine est maintenue de manière définitive et ne doit pas être interrompue. De nombreuses interventions peuvent se dérouler en maintenant l'anticoagulation prescrite, mais d'autres nécessitent son interruption. La manière de gérer cet arrêt varie selon les prothèses [11,14,18].
- Prothèse mécanique bi-ailette aortique, pas de facteurs de risque: arrêt des dicoumarines 48-72 heures préopératoires de manière à ce que l'INR descende à 1.5, et reprise dès que possible dans le postopératoire.
- Prothèse mécanique mitrale, prothèse mécanique aortique avec facteurs de risque: arrêt des dicoumarines 72 heures préopératoires, remplacement par une perfusion d'héparine non fractionnée (HNF, 15'000 U/12 heures) pour un INR à 2.0 – 2.5; interruption de la perfusion 4-6 heures préopératoires et reprise dès que possible en postopératoire. Les héparines de bas poids moléculaire (HBPM, 100 U/kg/12 heures) à doses thérapeutiques peuvent être une solution de remplacement, mais les recommandations actuelles donnent la préférence à l'HNF.
- Prothèse biologique: maintenir l'aspirine. Pendant les 3 premiers mois après implantation: comme dans le premier cas.
- Pas d'interruption du traitement en cas de chirurgie mineure sans risque hémorragique.
Lorsqu'elle est prescrite, l'aspirine est maintenue en périopératoire. La perfusion de vitamine K peut induire un renversement vers un état d'hypercoagulabilité très dangereux. De ce fait, il est préférable d'utiliser du complexe prothrombinique ou du plasma frais décongelé pour améliorer la coagulation, mais uniquement en cas d'hémorragie. La prophylaxie de l'endocardite est nécessaire chez tout patient porteur de matériel prosthétique lorsqu'une bactériémie est probable (voir Endocardite infectieuse).
| Chirurgie non-cardiaque et valvulopathie |
|
Sténose aortique serrée (S < 0.6 cm2/m2) symptomatique: RVA préopératoire.
Sténose aortique serrée asymptomatique:
- Chirurgie majeure élective: RVA préopératoire préférable
- Chirurgie mineure & intermédiaire: opération sans correction valvulaire
Sténose modérée: opération sans correction valvulaire.
Sténose mitrale serrée (S < 0.6 cm2/m2) symptomatique: RVM préopératoire.
Sténose mitrale serrée/modérée asymptomatique: opération sans correction valvulaire.
Insuffisance aortique, mitrale ou tricuspidienne sévère : opération sans correction valvulaire, sauf si décompensation ventriculaire ou symptômes au repos. Degré de risque : IA > IM > IT.
Insuffisance valvulaire modérée : opération sans correction valvulaire.
Chez les porteurs de prothèse valvulaire, remplacer les dicoumarines par une perfusion d'héparine. Prophylaxie antibiotique nécessaire chez tout patient porteur de matériel prosthétique lorsqu'une bactériémie est probable.
|
© CHASSOT PG, BETTEX D, Août 2011, dernière mise à jour Août 2018
Références
- AGARWAL S, RAJAMANICKAM A, BAJAJ NS, et al. Impact of aortic stenosis on postoperative outcomes after noncardiac surgery. Circ Cardiovasc Qual Outcomes 2013; 6:193-200
- BAUMGARTNER H, FALK V, BAX JJ, et al. 2017 ESC/EACTS Guidelines for the management of valvular heart disease. Eur Heart J 2017; 38:2739-86
- BONOW RO, BROWN AS, GILLAM LD, et al. ACC/AATS/AHA/ASE/EACTS/HVS/SCA/SCAI/SCCT/SCMR/STS/ 2017 appropriate use criteria for the treatment of patients with severe aortic stenosis. J Am Coll Cardiol 2017; 70:2566-98
- CALLEJA AM, DOMMARAJU S, GADDAM R, et al. Cardiac risk in patients aged > 75 years with asymptomatic, severe aortic stenosis undergoing noncardiac surgery. Am J Cardiol 2010; 105:1159-63
- CHRIST M, SHARKOVA Y, GELDNER G, MAISCH B. Preoperative and perioperative care for patients with suspected or established aortic stenosis facing noncardiac surgery. Chest 2005; 128:2944-53
- FLEISHER LA, FLEISCHMANN KE, AUERBACH AD, et al. 2014 ACC/AHA Guideline on perioperative cardiovascular evaluation and management of patients undergoing noncardiac surgery: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. Circulation 2014; 130:e278-e333
- FROGEL J, GALUSCA D. Anesthetic considerations for patients with advanced valvular heart disease undergoing noncardiac surgery. Anesthesiology Clin 2010; 28:67-85
- KERTAI MD, BOUTIOUKOS M, BOERSMA M, et. Aortic stenosis: An underestimated risk factor for perioperative complications in patients undergoing noncardiac surgery. Am J Med 2004; 116:8-13
- KRISTENSEN SD, KNUUTI J, SARASTE A, et al. 2014 ESC/ESA Guidelines on non-cardiac surgery: cardiovascular assessment and management. Eur Heart J 2014; 35:2383-4311
- LAI HC, LAI HC, LEE WL et al. Impact of chronic advanced aortic regurgitation on the perioperative outcome of noncardiac surgery. Acta Anaesth Scand 2010;54:580-8
- NISHIMURA RA, OTTO CM, BONOW RO, et al. 2014 AHA/ACC Guideline for the management of patients with valvular heart disease. Circulation 2014; 129:e521-e643
- NKOMO VT, GARDIN JM, SKELTON TN, et al. Burden of valvular heart diseases: a population-based study. Lancet 2006; 368:1005-11
- OSNABRUGGE RL, KAPPETEIN AP, SERRUYS PW. Non-cardiac surgery in patients with severe aortic stenosis: time to revise the guidelines ? Eur Heart J 2014; 35:2346-8
- PIBAROT P, DUMESNIL JG. Prosthetic heart valves: selection of the optimal prosthesis and long-term management. Circulation 2009; 119:1034-48
- RHODE LE, POLANCZYK CA, GOLDMAN L, et al. Usefulness of transthoracic echocardiography as a tool for risk stratification of patients undergoing major noncardiac surgery. Am J Cardiol 2001;87:505-9
- SAMARENDRA P, MANGIONE MP. Aortic stenosis and perioperative risk with noncardiac surgery. J Am Coll Cardiol 2015; 65:295-302
- TAHIRO T, PISLARU SV, BLUSTIN JM, et al. Perioperative risk of major non-cardiac surgery in patients with severe aortic stenosis: a reappraisal in contemporary pratice. Eur Heart J 2014; 35:2372-81
- VAHANIAN A, ALFIERI O, ANDREOTTI F, et al. Guidelines on the management of valvular heart disease (version 2012). The Joint Task Force on the Management of Valvular Heart Disease of the European Society of Cardiology (ESC) and the European Association for Cardio-Thoracic Surgery (EACTS). Eur Heart J 2012; 33:2451-96
